当科の特徴
食道がんは治療選択の幅が広く、その治療方針を決めるためには的確な術前診断が必要です。その診断結果をもとに、患者さんの病状と治療の選択肢を充分時間をかけ理解できるように説明し、治療方針を決めていただくことに努めています。外科治療のみならず内視鏡治療や化学放射線治療など他診療科と協力して治療にあたります。
食道がんは、その解剖学的特性とがん自体の悪性度の高さのため、手術治療は難易度が高くその的確な遂行には高度の医療レベルを要します。そのため、食道外科専門医認定施設での手術関連死亡率や5年生存率は、非認定施設と比べて有意に優れていることが示されています(1)。当科では以前より食道がん診療に力を入れており、2022年の食道癌手術件数は72件と全国で有数の手術症例数を有する、食道外科専門医認定施設です。日本食道学会認定食道外科専門医、食道科認定医、日本内視鏡外科学会認定技術認定医、ロボット支援下食道切除術プロクター(指導医)が担当します。
食道がん手術は、侵襲が最も大きい手術の一つです。全国平均で合併症率41.9%、周術期死亡も3.4%であり、なかでも縫合不全は、治癒するまでに長い期間を要し、定期的な処置も必要となり、重篤な合併症であるといえます。縫合不全は全国平均でも13.3%とまだまだ低いとはいえません(2)。
われわれ食道グループは、合併症が少ない施設のひとつとして全国的にも有名です。これは当科における食道がん治療に対する診療研究の積み重ねのみならず、大学病院ならではの最高レベルの他診療科との協力と高度な医療設備施、また豊富な症例によりトレーニングを積んだ診療・看護スタッフにより診療が行われているからです。当科では、術前に症例を十分に検討し、食道がんの占拠部位や進行度に応じて診療ガイドラインに準じた治療を原則とし、胸部操作についてはロボット支援下手術や胸腔鏡下手術を導入し小さな創で術後回復を早め、また胸腔内から頚部の操作を行うよう手技を工夫しています。こうした侵襲を軽減する努力と、安全な吻合手技の確立で低い縫合不全率を実現しました。
また、食道がん手術の管理も大きく様変わりしつつあります。当科では、全国的なものから独自のものまで、様々な臨床試験に参加・計画することで、最新の適切な医療の提供と開発に携わっています。その内容は手術のみならず、化学療法や周術期の栄養管理、さらには合併症に対する治療など多岐にわたります。
さらに、食道がんのほかに心臓や肺に併存疾患を有するなど、当科の関連病院では治療困難となるような症例の経験も豊富です。食道がんでは他がんの手術に比べ食事の食べ方など、術後のリハビリもやや長い期間必要となる傾向があります。そのため、単に手術を行うだけではなく、その後の社会復帰までトータルに患者さんをサポートすることを目標に治療を行っています。
多くの患者さんが順調に回復され、術後平均在院日数は21日と、術後約3週間で退院されています。
- (1)日本食道学会. 食道外科専門医認定施設の優位性. https://www.esophagus.jp/public/list/superiority.html
- (2)A Risk Model for Esophagectomy Using Data of 5354 Patients Included in a Japanese Nationwide Web-Based Database. Annals of Surgery (2014)
食道とは
食道がんの治療法を決めたり、また治療によりどの程度治る見込みがあるかを予想したりする時に、どれくらい病気が進行しているかをあらわす進行度分類(病期:ステージ)を使用します。日本では日本食道学会の「食道がん取扱い規約」や国際的な分類であるUICCのTNM病期分類に基づいて進行度分類を行っています。各検査で得られた所見、あるいは手術時の所見により、深達度(がんの深さ)、リンパ節転移、他の臓器の転移の有無にしたがって病期を決定します。以下に進行度について簡単に説明します。
食道がんとは
食道がんは食道内腔側の粘膜から発生し、進行とともに外側に拡がります。最も一般的な2種類の食道がんは悪性(がん)となる細胞の種類から名称が付けられています。
| 種類 | 発生原因 | 特徴 |
|---|---|---|
| 扁平上皮がん | 食道の内側にある薄くて平坦な細胞である扁平上皮細胞が がん化するもの。 |
日本では全体の90%以上を 占めている。 |
| 腺がん | 食道腺の細胞ががん化するもの。 | 胃の付近の食道下部に発生する。 |
食道がんの危険因子
- 喫煙、大量飲酒
- 高齢者、男性に多い
- バレット食道:胃内容物の逆流が食道を刺激して、時間の経過とともに食道下端の粘膜が変化して食道がんを発生し得る異常細胞に置き換わっている状態です。
食道がんの主な症状
食道がんが進行すると以下の症状などがみられることもあります。
- 嚥下時(飲み込む時の)痛みやしみる感じ
- 嚥下困難(飲み込みづらい)
- 体重減少
- 声のかすれと咳
- 胸焼け
- 胸部痛・背部痛
食道がんの初期症状は食道の違和感等を認める場合もありますが、ほとんどが無症状です。定期的な検診をお勧めします。
食道がんの発見・進行度診断のための検査
発見のための検査
食道造影検査
食道と胃のX線像です。バリウム(銀白色の金属化合物)を飲んで、X線撮影を行い、食道病変の有無を確かめます。ただし、がんができてから間もない早期病変の診断は困難です。
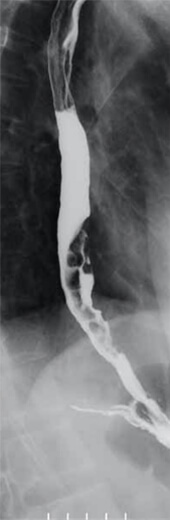
食道造影検査
内視鏡検査(胃カメラ)
内視鏡(細く、ライトの付いたチューブ)を口または鼻から胃まで挿入して胃・食道内部を観察し、食道病変の有無を確かめます。進行したがんのみならず粘膜面にとどまる早期がんの診断に有用です。
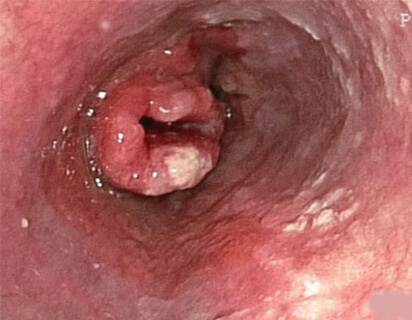
内視鏡検査(胃カメラ)
生検
食道がんの疑われる部位の細胞または組織の一部を取って顕微鏡で観察し、がんの有無を調べます。通常、生検は内視鏡検査中に行われます。
進行度診断のための検査
がんの種類およびがん細胞が食道内にとどまっているか、それとも体の他の部分まで拡がっているかを調べることを「病期診断」といいます。病期診断のために行われた検査から得られた情報から、疾患の病期が決定されます。治療計画を立てるためには病期を把握することが重要であり、病期診断のために行われる検査や方法には次のようなものがあります。
CT検査
食道がんの大きさ・周囲への浸潤・リンパ節への転移の有無・肺や肝臓などへの遠隔転移の有無を評価します。
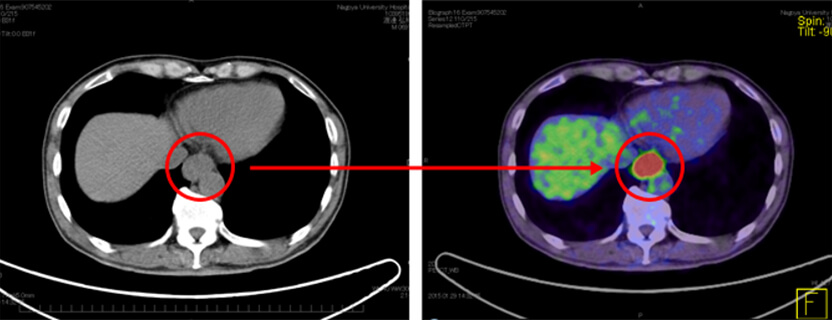
【左図】CT検査:食道がん
【右図】PET検査:高集積を示した食道がん
PET検査(陽電子放射断層撮影検査)
体内にあるがん細胞をみつけるための検査です。悪性のがん細胞は正常の細胞よりも活発で、グルコース(糖)をより多く吸収します。 PET検査では、少量の放射性グルコースを静脈内に注射し、その取り込みの分布を撮影して悪性がん細胞を検出します。糖の取り込みが多い部位は強く染まることで全身の転移の有無を検索し、食道がんの病期決定に役立てます。特にCT検査による判断が困難な転移の評価に有用な場合があります。
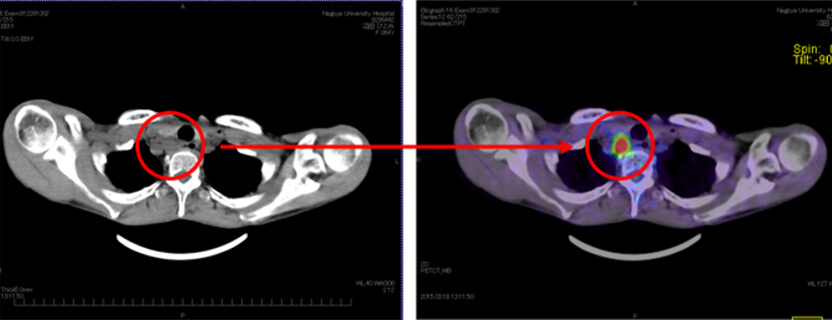
【左図】CT検査:膨張した頚部リンパ節
【右図】PET検査:高集積を示し転移と判明した頚部リンパ節
超音波内視鏡検査(EUS)
外見上は内視鏡(胃カメラ)と変わりないのですが、食道内壁の粘膜を観察する内視鏡検査と異なり、内視鏡の先端についた超音波装置を用いて粘膜下の状態、食道の壁や食道壁外の構造などを観察することができます。つまり、食道がんがどのくらい深く進展しているか、周りの臓器(気管や血管)へ喰い込んでいないか、食道の外側にあるリンパ節が腫れていないか(リンパ節転移の有無)などについてのより詳細な情報を得ることができます。これは、治療方針の決定に非常に重要な役割を果たします。
食道がんの進行度
食道がんの治療法を決めたり、また治療によりどの程度治る見込みがあるかを予想したりする時に、どれくらい病気が進行しているかをあらわす進行度分類(病期:ステージ)を使用します。日本では日本食道学会の「食道がん取扱い規約」や国際的な分類であるUICCのTNM病期分類に基づいて進行度分類を行っています。各検査で得られた所見、あるいは手術時の所見により、深達度(がんの深さ)、リンパ節転移、他の臓器の転移の有無にしたがって病期を決定します。以下に進行度について簡単に説明します。
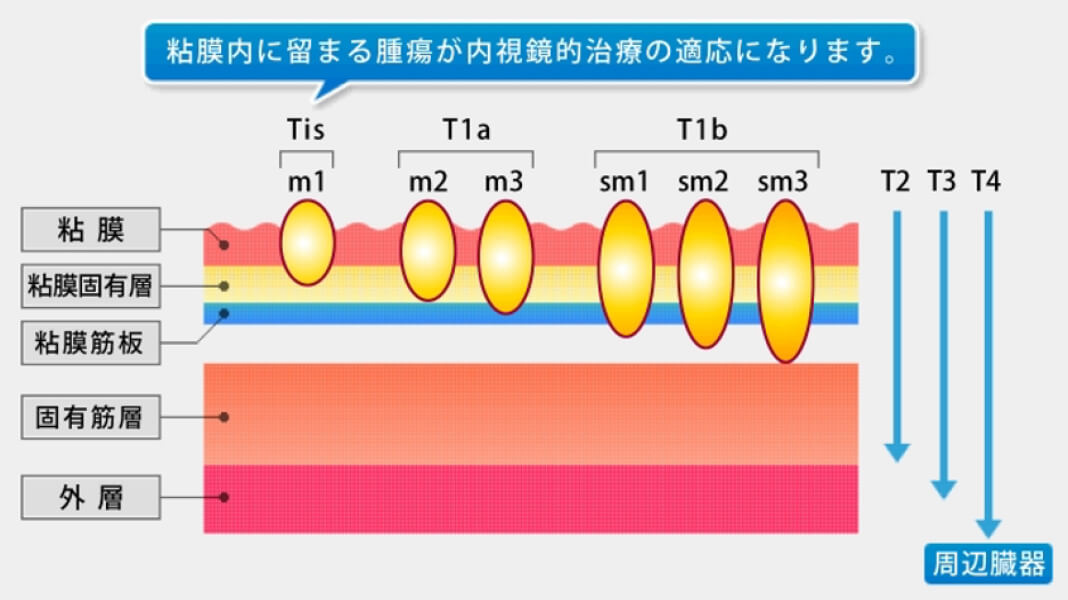
病期:ステージ
| ステージ | 特徴 |
|---|---|
| 0期 (上皮内がん) |
がんが粘膜にとどまっており、リンパ節や他の臓器にがんの転移・浸潤が認められないものです。 いわゆる早期がん、初期がんと呼ばれているがんです。 |
| Ⅰ期 | がんが粘膜にとどまっていますがすぐ近くのリンパ節のみに転移があると判断された時、あるいはがんが粘膜下層まで拡がっていますがリンパ節や他の臓器にがんが認められなければI期と分類します。 |
| Ⅱ期 | がんが筋層を越えて食道の壁の外にわずかに出ていると判断された時、あるいは食道がんが筋層にまで拡がり、すぐ近くのリンパ節のみにがんがあると判断された時、そして他の臓器にがんが認められなければⅡ期と分類します。 |
| Ⅲ期 | がんが筋層を越えて食道の壁の外に明らかに出ていると判断された時、あるいは食道のがんから少し離れたリンパ節にがんがあると判断された時、そして他の臓器にがんが認められなければⅢ期と分類します。 |
| Ⅳ期 | がんが食道周囲の臓器に喰い込んでいる(浸潤している)か、がんから遠く離れたリンパ節にがんがあると判断された時、あるいは他の臓器にがんが認められたらⅣ期と分類します。 |
食道がんの治療について
治療方針
外科療法(手術)
手術は食道がんに対する最も一般的な治療法です。
放射線療法
放射線療法は放射線を用いてがん細胞を殺すがん治療のことです。放射線をがんの局所に照射してがん細胞を殺します。放射線療法の方法はがんの種類や大きさ、病期によって異なります。
化学療法(抗がん剤治療)
化学療法は薬剤を用いてがん細胞をおさえる治療のことです。口から服用したり、静脈内に注射する化学療法では、薬剤が血液の流れに乗って全身のがん細胞に影響します。薬剤の種類や組み合わせはがんの種類や病期によって異なります。
化学放射線療法
文字通り化学療法と放射線療法を組み合わせた治療法です。化学放射線療法の方法はがんの種類や病期によって異なります。
内視鏡治療(EMR:内視鏡的粘膜切除術;ESD:内視鏡的粘膜下層剥離術)
食道壁の粘膜下層までにとどまる「表在型」のがんのうち、粘膜層にとどまりリンパ節転移のない食道がんを早期食道がんと呼びます。内視鏡治療は、この粘膜にとどまったがんを内視鏡(胃カメラ)で見ながら食道の内側から切り取る治療法です。切除したがんを顕微鏡で詳しく調べた結果、もし治療前の診断より深く拡がっていたりした場合、がんが食道の外側のリンパ節などに拡がっている(転移している)可能性があるため、追加の手術や放射線療法、化学放射線療法が必要になります。
病期(ステージ)別治療
食道がんは非常に早期に発見された場合、治癒の可能性が高いです。しかし食道がんと診断された時に、すでに病気が進行した状態である場合があります。進行した病期では、食道がんに対して治療は行えますが、治癒する可能性は低くなります。
0期(上皮内がん)
- 内視鏡治療
- 外科療法(手術)
- 化学放射線療法(放射線療法と抗がん剤の併用療法)
粘膜にとどまるがんでは、食道を温存できる内視鏡治療が可能です。がんの範囲が広いために内視鏡的に切除できない場合には、手術で切除します。
I期
- 外科療法(手術)
- 化学放射線療法(放射線療法と抗がん剤の併用療法)
化学放射線療法により、手術をせずに臓器を温存しつつ手術とほぼ同等の治癒率が得られるという報告もあります。化学放射線療法と外科療法の効果を比較検討する研究も行われておりますが、まだその結果ははっきりとはしておらず、現状での標準治療は手術です。
II期・III期
- 外科療法(手術)
- 手術と化学療法または化学放射線療法の合併療法
- 化学放射線療法(放射線療法と抗がん剤の併用療法)
手術が標準治療です。治療前の検討で、手術によって完全にがん病巣をとり除くことができると判断され、体力(心臓や肺の機能、あるいは重い合併症の有無など)も手術に耐えうると判断された場合には手術が選択されます。再発・転移の防止のために手術前後に化学療法または化学放射線療法を行うこともあります。一方、治療前の検討で体力が手術に耐えられないと判断されたり、手術療法を希望されなかった場合には、化学放射線療法もしくは放射線療法のみが選択されます。
IV期
- 化学療法
- 化学放射線療法(放射線療法と抗がん剤の併用療法)
- 放射線療法
- 痛みや他の苦痛に対する症状緩和を目的とした治療
通常、Ⅳ期では手術を行うことはなく、化学療法や化学放射線療法が行われます。明らかながんの縮小を認めることもありますが、すべてのがんを消失させることは困難です。高齢者や全身状態が不良な場合には化学療法ができないこともあり、その場合は放射線療法が行われます。
Ⅳ期ではがんによる症状を認めることが多く、痛みや呼吸困難などの症状を緩和するための治療が重要になります。症状緩和の治療技術はかなり進歩してきており、多くの症状を軽減することが可能となっています。
食道がんの手術症例数
過去の食道がんの手術症例数です。
| 年 | 総手術症例数 |
|---|---|
| 2022年 | 72 |
| 2021年 | 81 |
| 2020年 | 95 |
| 年 | 総手術症例数 |
|---|---|
| 2019年 | 98 |
| 2018年 | 75 |

