肥満に対する治療の一つである減量手術は、糖尿病や脂質代謝異常といった肥満合併症により早く死に至るのを避ける、あるいは、その合併症を改善させる、生活の質を向上させるための治療です。胃を小さくすることで、食事摂取量を制限することを基本としています。このため、減量手術には脂肪吸引といった治療は含まれません。胃を小さくする手術の他に、栄養の吸収を制限することで体重を減らす方法もあります。詳しくは「減量手術術式」をご覧ください。
当科で手術を受けるメリット
名大病院は、日本肥満学会認定 肥満症専門病院の認定を受けています。また、減量手術に対する治療は多職種によるチームで治療を行うことが非常に大切です。当科では大学病院である利点を生かし、多種の職種(医師、看護師、栄養士、理学療法士など)によるサポートをしっかりと行うことが可能です。さらに、麻酔科、放射線科、内科(糖尿病・内分泌内科、循環器内科、呼吸器内科、腎臓内科など)、集中治療部、精神科専門の医師によるバックアップ体制も整っています。
減量手術を考えている方へ
減量手術を考えている方は是非ご相談ください。
名古屋大学医学部附属病院
TEL. 052-741-2111(代表)
糖尿病・内分泌内科または
消化器外科2
肥満症を知る
肥満症とは
体の骨格から考えられる標準の量を超える脂肪が蓄積することを肥満といいます。肥満は、いわゆる”太っている状態”を指し、病気(疾患)を意味するものではありません。肥満であるかどうかは、体内の脂肪量によりますが、その指標としてBMIが用いられています。WHOによる肥満の判定基準はBMIが30 kg/m2以上です。日本では、日本肥満学会が定義した基準が用いられており、BMI 25 kg/m2以上を肥満としています。
BMI:Body Mass Indexの略で、
体重(kg)÷(身長(m)× 身長(m))
で求められます。
肥満が病的な肥満と見なされるかどうかは、肥満を原因とする疾患があるかどうかによります。合併する疾患を有している肥満を「肥満症」と呼びます。肥満症は20歳でBMI 45の人は同年齢の正常体重者より余命が13年短くなるという報告(WHOより)があり、合併する疾患によって生命に危険が及ぶため、医学的に治療が必要となります。肥満先進国といわれる米国では肥満が原因で年間40万人が死亡しており、予防できる死亡原因の第2位と言われています。
肥満症に合併する疾患と治療
- 糖尿病
- 脂質代謝異常(高脂血症)
- 高血圧
- 高尿酸血症・痛風
- 心臓病(心筋梗塞・狭心症)
- 脂肪肝
- 生理不順・不妊症
- 睡眠時無呼吸症候群
- 胸やけ(逆流性食道炎)
- 胆石症
- うつ病
- 肺塞栓
- 癌(乳癌、大腸癌、子宮癌)
などがあります。
肥満症に対する治療
肥満症に対する治療の基本は内科的治療、栄養療法、運動療法です。しかし、これらの治療だけでは長期的に体重減少を維持することは困難です。そこで、減量を目的とした手術法が考案され、これらを「減量手術」と呼びます。米国国立衛生研究所NIH(National Institutes of Health)からの声明では、重症肥満に対する治療の中で、長期的な減量効果の維持が期待できる治療法は、現在のところ減量手術のみとされています。
減量手術を受ける前に
この手術は、あくまでも救命のための手術です。美容のために痩せたいという方は対象とはなりません。
減量手術は「楽をして痩せるための治療」ではありません
減量手術を行うことは、治療のきっかけにすぎません。いろいろな治療を頑張って受けてきたが、それでも痩せ続けることができないという方に非常によい適応と考えています。術後、しっかり栄養・運動療法を守ることが大切です。術後の外来通院や栄養・運動療法が守れない方は、術後のリバウンドが大きくなる可能性があります。
以上を踏まえて、十分理解した上で決断することが大切です
肥満症とはどういう状態をいうのか、どうして肥満症に治療が必要なのか、手術はどのような効果があるのか、手術の合併症にはどのようなものがあるのか、手術の限界はどうか、などを理解することが重要です。利益と不利益を十分理解してご自分で手術を受ける決断をすることが大切です。
手術の適応条件
当科では以下の条件をすべて満たす方を減量手術の適応としています。
- 年齢が20歳以上
- BMIが 35 kg/m2以上
- 糖尿病、脂質代謝異常、高血圧のうち1つ以上を合併している
- 6か月以上の内科的治療で十分な体重減少および肥満に伴う合併症の改善が見られない
- 手術に耐えられない身体、精神的な問題がない(肥満が原因で心臓や肺に重大な疾患を抱えている方は、手術に耐えられるかどうかをしっかり検討した上で、手術を行います。)
以下の場合は、手術の適応がありません。
- 肥満が内分泌疾患や薬によって起こっている方
- 重度の精神疾患や神経疾患を認める方
- 薬剤やアルコール、タバコ依存症を有する方
- 肥満が原因ではない重度の心肺機能や基礎疾患を有する方
- 家族の同意が得られない方
手術前に行う治療と検査
内科的治療は糖尿病・内分泌内科が、外科的治療は消化器外科2が担当しています。
当科で治療を受けていただくためには
- 原則的に名大病院糖尿病・内分泌内科で内科的治療を6か月程度受けていただきます。栄養・運動療法が有効で継続可能な方は、手術を行わずにその方法で治療を継続するのがよいと考えています。
- 内科的治療で効果が不十分と判断されたら、ご家族とともに外科外来を受診していただき、外科医による診察および面談を受けていただきます。
- 内科医、外科医をはじめとした肥満治療チームにより行われる検討会で手術適応について話し合われ、全員の同意のもと手術治療を行う候補者となります。
- 候補者となったら、手術の危険性を減らすための手術前減量、禁煙、睡眠時無呼吸症候群がある方はその治療をお願いしています。これらが守られない場合、手術をお断りすることがあります。
- 手術が可能かどうかを確認するための検査(心電図、心臓超音波検査、レントゲン検査、血液検査、肺機能検査など)を受けていただきます。この検査の結果次第では、循環器内科(心臓の専門医)、呼吸器内科(肺の専門医)、腎臓内科、麻酔科の診察をお願いすることがあります。
- 上記の検査結果を踏まえて手術治療が最善の治療かどうか最終判断を行います。
手術が行われた後は、外科外来で定期的な診察や検査を受けていただきます。手術後に内科的治療が必要な場合、外科に加えて糖尿病・内分泌内科外来を受診していただきます。
お問い合わせ
ご相談は 名古屋大学医学部附属病院
TEL. 052-741-2111(代表)
糖尿病・内分泌内科または
消化器外科2
手術術式
内減量手術には、いくつかのタイプがありますが、どの手術術式も胃の容量を小さくすることになります。
A
食べられる食事量を減らす手術
- 胃バンディング手術
- スリーブ状胃切除術
B
栄養の吸収を阻害する手術
C
AとBの両方を行うもの
- 胃バイパス術
- スリーブバイパス術
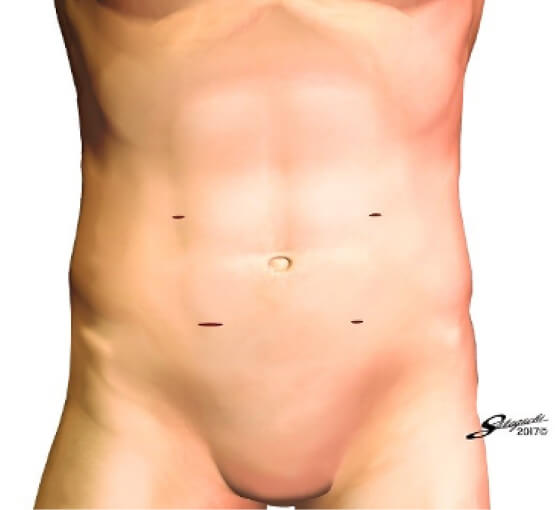
図の辺りに孔を作ります。創は5-15mmの大きさになります。
現在、減量手術のほとんどは「腹腔鏡下手術」で行われるのが一般的です。腹腔鏡下手術とは、カメラ(腹腔鏡)でお腹を見ながら行う手術をいいます。腹部に5-15mmの孔(あな)を5-6カ所開けて、腹部を炭酸ガスでふくらませ(気腹(きふく)といいます)、腹腔鏡や鉗子(かんし)などの器具を入れて行う手術です。従来のお腹を切る「開腹手術」と比べて非常に小さな創(きず)で済むため、低侵襲(身体への負担が少ないこと)となります。
デメリットとしては、開腹手術と比べて難易度が高いことです。
当科では、日本内視鏡外科学会技術認定を取得した医師が手術しています。
当科での手術
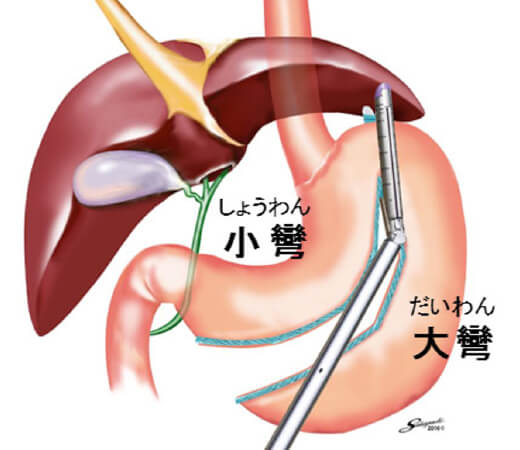
当科では、腹腔鏡下スリーブ状胃切除術を行っています。これは、腹腔鏡下で胃の大半を切り取り、胃を細くする手術術式です。胃の小彎(しょうわん)側を約3-4 cm残すように、大彎(だいわん)側の胃を切り取ります。孔の1つを少し広げて、切り取った胃を取り出して手術を終わります。結果として、お腹の中に残った胃はバナナくらいの太さになります。
この手術は、胃の大部分を切り取ってしまうため、胃を元に戻すことはできません。
小彎とは、図で左側・胃の中で内側に小さくカーブした部分を指します。
大彎とは、図で右側・胃の中で外側に大きく膨らんだ部分を指します。
減量手術後について
手術の効果
高度の肥満症で手術を受けた場合と受けなかった場合の生存率を比較した、カナダでの研究論文があり、その研究では、死亡率が手術群では0.68%(手術合併症による死亡率0.4%を含む)、非手術群では6.17%と、手術を行うことで死亡率を1/9に減らすことができると報告されています。(Christou NV他, Surgery decreases long-term mortality, mobidity, and health care use in morbidly obese patients. ANNALS OF SURGERY, 2004.)
腹腔鏡下スリーブ状胃切除術は比較的新しい術式ですが、現在は世界中で普及してきており、治療成績に関する報告は増加傾向で、手術後5年以上経過しても減量効果が継続するとされています。
また、肥満症に合併するいろいろな疾患に対しても改善が見られることがわかってきています。
腹腔鏡下スリーブ状胃切除術の過剰体重減少率※
| 手術後 | 過剰体重減少率 |
|---|---|
| 1年 | 59.3% |
| 2年 | 59.0% |
| 3年 | 54.7% |
| 手術後 | 過剰体重減少率 |
|---|---|
| 4年 | 52.3% |
| 5年 | 52.4% |
| 6年 | 50.6% |
Gagner M他, Survey on laparoscopic sleeve gastrectomy (LSG) at the Fourth International Consensus Summit on Sleeve Gastrectomy. OBESITY SURGERY, 2013.)
- ※過剰体重減少率は、(術前体重-術後体重)/(術前体重-BMI25の体重)×100として計算されます。
肥満合併疾患に対する外科治療の効果
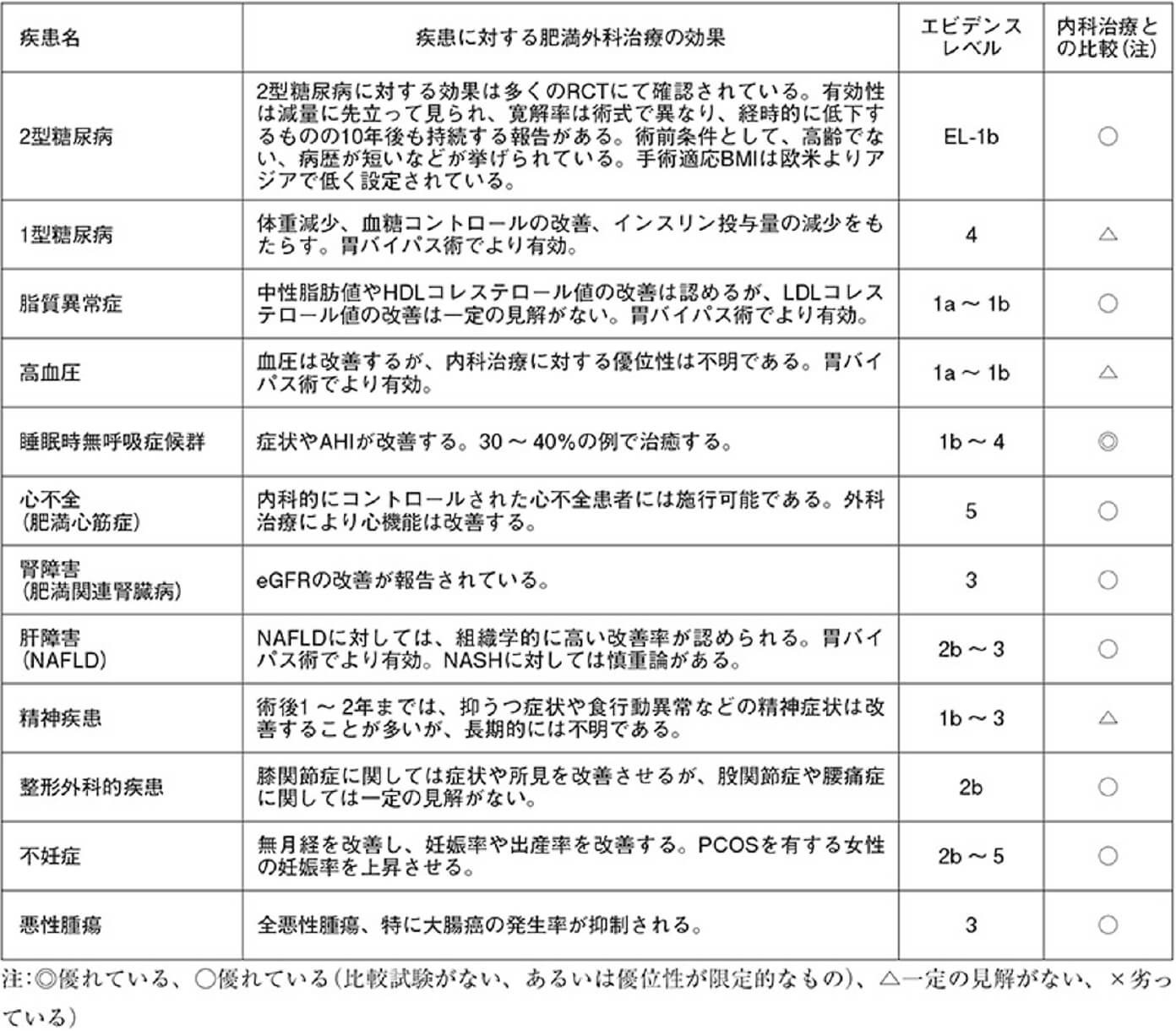
(メタボリックサージェリーの動向 -わが国での健全な定着に向けて-「肥満症治療学展望」別冊,
日本肥満症治療学会 メタボリックサージェリー検討委員会より)
手術後の合併症
合併症のない手術はありません。時に生命に危険が及ぶこともあります。減量手術の効果は確実ですが、少ないながらも無視できない術後合併症の可能性があります。
過去の報告では、減量手術全体の手術死亡率(手術後30日以内の死亡)は0.28%、当科でも行っている、腹腔鏡下スリーブ状胃切除術の手術死亡率は0.17%と言われています。(Brethauer SA他, Systematic review of sleeve gastrectomy as staging and primary bariatric procedure. SURGERY FOR OBESITY AND RELATED DISEASES, 2009.
Buchwald H他, Trends in mortality in bariatric surgery: a systematic review and meta-analysis. SURGERY, 2007.)
危険な合併症
生命に危険が及ぶ代表的な合併症として以下のものがあります。
縫合不全 (ほうごう ふぜん)
残った胃は、器械を使って縫い合わせます。しかし、消化管同士を縫い閉じたところがうまくくっつかずに、胃や十二指腸の内容物がお腹の中に漏れ出る状態を縫合不全と言います。数日後から、長いときは手術から数か月経った後に起こることもあります。数%の患者さんで縫合不全になることがあります。
肺塞栓 (はいそくせん)
すべての手術で起こる可能性があります。肥満の方は腹圧が高いため、足の静脈のうっ滞(血液の流れが滞ること)が起こりやすく、足の静脈に血栓ができやすくなります。この血栓が、術後、歩行を再開したときなどに肺に飛ぶと肺塞栓を引き起こします。無症状、程度の軽いものもありますが、ごくまれに、生命に危険が及ぶ重篤な状態となることがあり、このような場合には救命率は極めて低くなります。これを予防するため、患者さんの状態にあわせて、弾性ストッキングの着用、フットポンプの使用、抗血栓剤(こうけっせんざい)の持続点滴を行います。また、術後はできるだけ早期から離床するように心がけます。
心筋梗塞 (しんきんこうそく)、心不全
心臓の状態は手術によって不安定になりやすく、狭心症(きょうしんしょう)や心筋梗塞、心不全を起こす危険性があります。
横紋筋融解症 (おうもんきん ゆうかいしょう)
稀なものですが、手術の影響で、筋肉の細胞がとけたり腐ったりして,ミオグロビンをはじめとした筋肉の細胞成分が血液中へ大量に流出する病気です。多くは、補液で改善しますが、重症になると、急性腎不全を起こして致命的となることがあります。
その他の合併症
その他の主な合併症として以下のものがあります。
肺炎、無気肺 (むきはい)
肥満状態で起こりやすい合併症の1つです。術後の無気肺(痰が気管内につまって肺がつぶれてしまう)や肺炎が起こることがあります。術後早期から離床をして、しっかり痰を出し、呼吸器合併症が起こらないようにします。
イレウス(腸閉塞 (ちょうへいそく))
一般的に、癒着が原因で起こる場合、大半は保存的治療でよくなりますが、1週間以上経っても改善しない場合は、手術することがあります。これに対して、お腹の中で腸管の血流障害が起きて腸が腐るイレウスを絞扼性(こうやくせい)イレウスといいます。絞扼性イレウスによる腸閉塞は、緊急で手術が必要となります。絞扼性イレウスの1つである内ヘルニアは、腸がお腹の中にできた隙間にはまり込むことをいいます。胃バイパス手術やスリーブバイパス手術を行った場合、他の方法と比べて内ヘルニアが起こる可能性が高くなります。
他、腹腔内の臓器損傷、腹腔内の感染、きずの感染、腹壁瘢痕(ふくへきはんこん)ヘルニア、再出血、腎機能障害・肝機能障害などがあります。
手術後の後遺症
手術後には以下のような後遺症が発生する可能性があります。
残った胃の狭窄やねじれ
胃が捻れて狭くなることがあります。食事が食べられない状態が長く続く場合は再手術を行います。
逆流性食道炎
肥満と逆流性食道炎は深い関係があります。肥満により内臓脂肪が蓄積し、腹圧が上昇するために、逆流性食道炎が起こりやすくなります。減量手術を行って体重が減少すると、逆流性食道炎も改善することが期待できます。しかし一方、手術のあとには、胃を切除したことによって食道と胃のつなぎ目にある消化液の逆流防止機構がなくなり、消化液が食道まで逆流して逆流性食道炎が起こることがあります。薬の服用によって症状が改善することが多いです。
栄養障害、貧血、骨粗鬆症
手術後にはしっかり栄養管理を行うことが大切です。胃の容積が小さくなるため、食欲が減ります。食事の食べ方を工夫することが必要です。ゆっくりよく噛んで食べる習慣をつけます。また、不足しがちな鉄・ビタミン・カルシウムなどといった栄養素をサプリメントで摂っていただく必要があります。これにより著しい栄養障害や栄養素不足による貧血、骨粗鬆症をできるだけ起こさないようにします。
ダンピング症候群
胃を切除したために、食べ物が急速に小腸へ排出されて起こります。冷や汗、動悸(どうき)、めまい、全身倦怠感、腹痛、下痢、悪心が見られることがあります。食事の時間は30-40分かけてゆっくりよく噛んで食べることが大切です。
脱毛
手術後に栄養障害が起こり、脱毛が起こることがあります。術後数か月から1年くらいに起こりますが、多くは時間が経つと改善します。
胆石症
胆嚢疾患は肥満患者により多く生じます。コレステロールの影響と考えられています。
術後の皮膚のたるみ
減量手術は、一定の確率で再手術が必要となることがあります。腹腔鏡下スリーブ状胃切除術の再手術の理由として、手術後のリバウンド(体重再増加)や不十分な体重減少、合併疾患の不十分なコントロール、残った胃のねじれなどが挙げられます。できるだけ再手術を避けるためにも、手術後にしっかりと栄養・運動療法を行う必要があります。
減量手術は胃の容積を小さくすることで食欲を減らすことができるため、体重が減少します。体重減少がずっと続くわけではないため、手術後の栄養・運動療法を守ることが大切です。これによって、痩せた状態が維持されます。生活習慣の見直し、栄養・運動療法が続けられない場合、大きくリバウンドすることがあります。

