はじめに
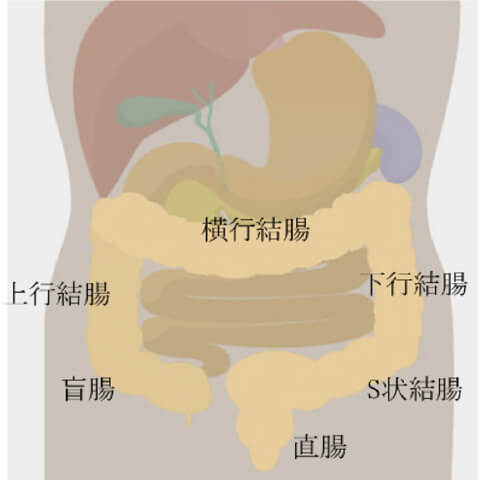
大腸は消化管のうち最後にある臓器で、腹腔内の右下から盲腸→上行結腸→横行結腸→下行結腸→S状結腸→直腸の順に腹腔内の外側を1周する.5mから2mの管腔臓器です(右図)。水分吸収や便の形成を行い、肛門から排泄する機能があります。
大腸がんとは大腸の粘膜から発生する悪性腫瘍の総称です。2021年人口動態統計がん死亡データによると、大腸がんは男性のがん死亡原因の3位、女性のがん死亡の1位であり高齢化と食生活の欧米化などにより今後も増えると予想されます。
大腸がんのリスク因子としては喫煙、飲酒、肥満、加工肉の摂取などが報告されています。また家族歴も重要で、近親者に大腸がんの発生が多くみられる家系があると報告されています。大腸がんは腺腫という良性のポリープが次第にがん化して発生するものと、正常な粘膜から直接発生する場合があります。大腸がんは早期の段階では自覚症状はほとんどなく、早期診断される場合は検診で便潜血や内視鏡検査を行い発見される場合がほとんどです。一方、進行すると血便、下血、便線狭小化、腹部膨満など症状が出ることがあり、さらに進行すると腸閉塞となり腹痛や嘔吐が見られることがあります。
大腸がんの手術症例数
← 横スクロールしてご覧ください →
| 腫瘍部位 | 術式 | |||||||
|---|---|---|---|---|---|---|---|---|
| 年 | 大腸がん全体 | 直腸がん | 結腸がん | その他 | 開腹手術 | 腹腔鏡手術 | ロボット手術 | ISR |
| 2022年 | 195 | 70 | 111 | 14 | 43 | 126 | 26 | 1 |
| 2021年 | 188 | 64 | 101 | 23 | 53 | 123 | 12 | 6 |
| 2020年 | 163 | 61 | 88 | 14 | 46 | 109 | 8 | 6 |
| 2019年 | 190 | 74 | 103 | 13 | 58 | 120 | 12 | 5 |
| 2018年 | 216 | 80 | 120 | 16 | 56 | 159 | 1 | 10 |
| 2017年 | 198 | 86 | 96 | 16 | 62 | 134 | 2 | 10 |
| 2016年 | 231 | 100 | 109 | 22 | 76 | 154 | 1 | 4 |
| 2015年 | 248 | 108 | 133 | 7 | 85 | 161 | 2 | 3 |
| 2014年 | 230 | 97 | 130 | 3 | 76 | 154 | 0 | 6 |
| 2013年 | 252 | 98 | 143 | 11 | 105 | 145 | 2 | 5 |
診断の流れ
下部消化管内視鏡検査(大腸カメラ)
肛門より内視鏡を挿入し、直腸から盲腸までの大腸を調べます。腫瘍は生検を行い、癌か良性腫瘍かの病理診断を行います。がんの場合形態的所見、また粘膜表面血管の拡大画像や画像協調観察、内視鏡的エコー検査などで腫瘍が大腸壁のどこまで進んでいるかの診断を行います。ご希望があれば眠った状態でも行うことができます。
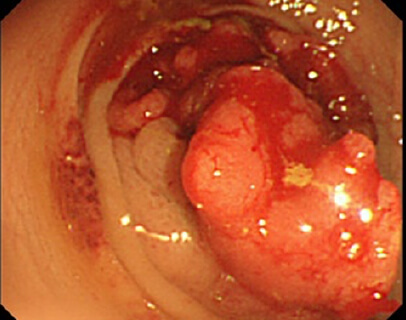
注腸検査
肛門より造影剤を注入し、大腸を造影します。内視鏡ではとらえられない腸管の走行を観察するとともに、腫瘍の壁深達度や腫瘍の位置を診断し、手術術式の決定に利用されます。
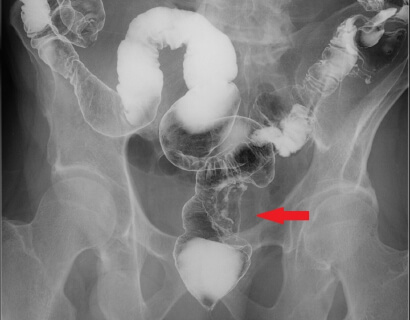
大腸がん(矢印部分)
画像診断
大腸がんの壁深達度診断、リンパ節転移や肝臓、肺などへの遠隔転移の検索のため造影CT検査を行います。直腸がんの場合は周囲臓器(前立腺や膣)への浸潤や側方リンパ節転移の有無を診断するため、また造影CTで肝転移が疑われる場合はMRI検査を施行します。またCTやMRIでは診断できない微小転移の検索のためPET検査が行われることもあります。
腫瘍マーカー検査
大腸がんに適応のある腫瘍マーカーはCEA, CA19-9で、採血検査で行うことができます。術前検査として施行する場合は、高値の場合遠隔転移を疑い精査を行います。しかし低値であっても遠隔転移がないというわけではありません。腫瘍マーカーは術後も3か月ごとに測定し、再発のスクリーニングとして行います。
治療
大腸がんの治療には内視鏡治療、手術治療、化学療法、放射線治療があります。大腸グループでは腫瘍の根治性と機能温存の双方を考え、これらの治療を組み合わせた最適な治療方針を提示させていただきます。
手術
大腸がん治療の中心は手術治療です。手術によって大腸がんの病変を取り除き、さらに大腸がんが転移している可能性のあるリンパ節を摘出する『リンパ節郭清』を行い根治を目指します。また大腸がんでは遠隔転移がある場合でも積極的に切除手術を行い、根治を目指します。もし転移があって根治が難しい場合でも出血や閉塞を緩和するための手術を行うこともあります。
結腸がんの手術
結腸がんは腫瘍に位置によって術式が異なりますが、腫瘍の前後10㎝の範囲を切除して、その腫瘍を栄養している血管の根元までのリンパ節を摘出する手術を行います。
直腸がんの手術
直腸がんの手術は腫瘍の位置や大きさによって術式が異なります。腫瘍を腹腔内から切除してつなぎ合わせる前方切除術、腫瘍が肛門に近い場合は腫瘍を肛門とともに摘出する腹会陰式直腸切断術があります。また腫瘍の位置が肛門に近くても、肛門をしめる筋肉の一部を切除する、括約筋間(かつやくきんかん)直腸切除術(ISR手術:intersphincteric resection)によって肛門機能が温存できる場合があります。
低侵襲手術(腹腔鏡手術、ロボット支援下手術)
腹腔鏡手術は、腹壁にトロッカーと呼ばれる5㎜~12㎜の筒状のデバイスを挿入し、腹腔内を二酸化炭素で膨らませ、細長いカメラで腹腔内をモニターに写し、腹腔鏡用の鉗子や電気メスをトロッカーから挿入して行う手術です。近接した視野で、精緻な手術が可能であり、創が小さいため術後の回復が早く、癒着・出血・痛みの少なさなどの利点があります。腫瘍が大きく周辺臓器に浸潤している場合や、開腹手術歴がある場合は開腹手術を選択する場合があります。
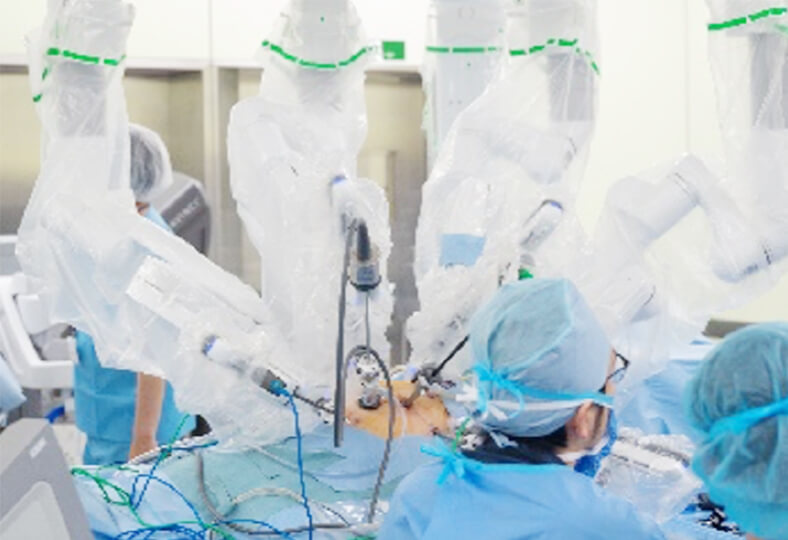
4本のロボットアームが手術を行います
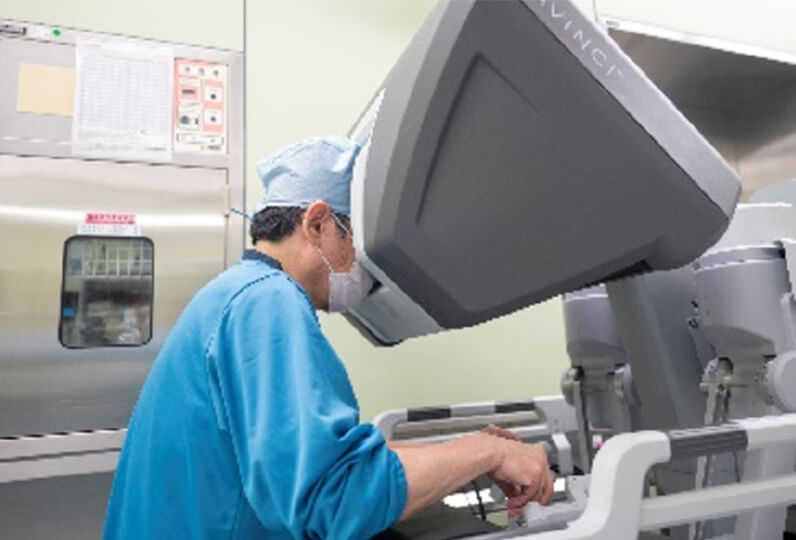
執刀医はロボットをサージョンコンソールで操作します
また直腸がんには2018年4月から、結腸がんが2022年4月からロボット支援下手術が保険収載されました。内視鏡や関節のついたロボットアームをトロッカーから挿入して手術を行う方法で、腹腔鏡下手術と比較して、より繊細な手術操作が可能となると期待されており当院でも積極的に導入しています。
当グループでは4名の日本内視鏡外科学会技術認定が所属しており、質の高い腹腔鏡手術やロボット手術を提供することが可能です。
化学療法(抗がん剤治療)
大腸がんは消化器がんの中で最も抗がん剤の効果が期待できるがん種の一つです。一般的には、術後の再発予防や再発後治療を目的に行います。さらに、当科の特徴として、手術による切除が困難な局所進行がんや、遠隔転移を伴うStageIV大腸がんに対して積極的に抗がん剤を投与することで根治手術へ持ち込むconversion surgeryに力を入れています。他の病院で切除が難しいと言われても、抗がん剤治療と手術をバランスよく組み立てることで、「諦めない個別化した大腸がん治療」をご提供します。とにかく一度ご相談ください。
放射線治療
放射線治療は主に直腸がん治療で行っています。近年は、抗がん剤と放射線療法を組み合わせるtotal neoadjuvant therapy (TNT)を導入し、腫瘍が消失した場合には、手術を行わずに経過観察する「非手術治療(nonoperative management:NOM)」を行っています。これにより人工肛門を回避するだけでなく、便のダムの役割を果たす直腸も温存することができます。患者さんの生活を守るこの方法は、術前治療の豊富な経験が必要です。当科では患者さんのリスクに合わせた最前線の直腸がん治療を実践しています。気軽にご相談ください。
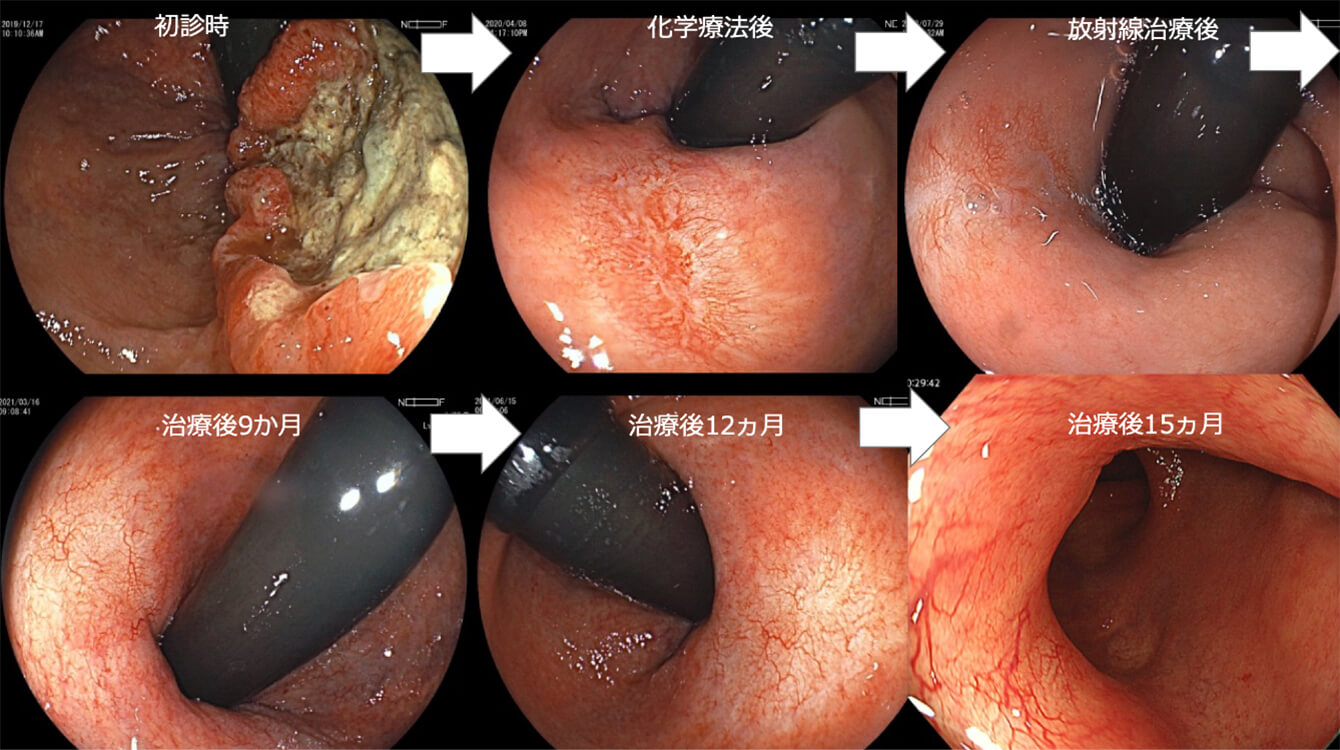
非手術治療の一例(自験例)

